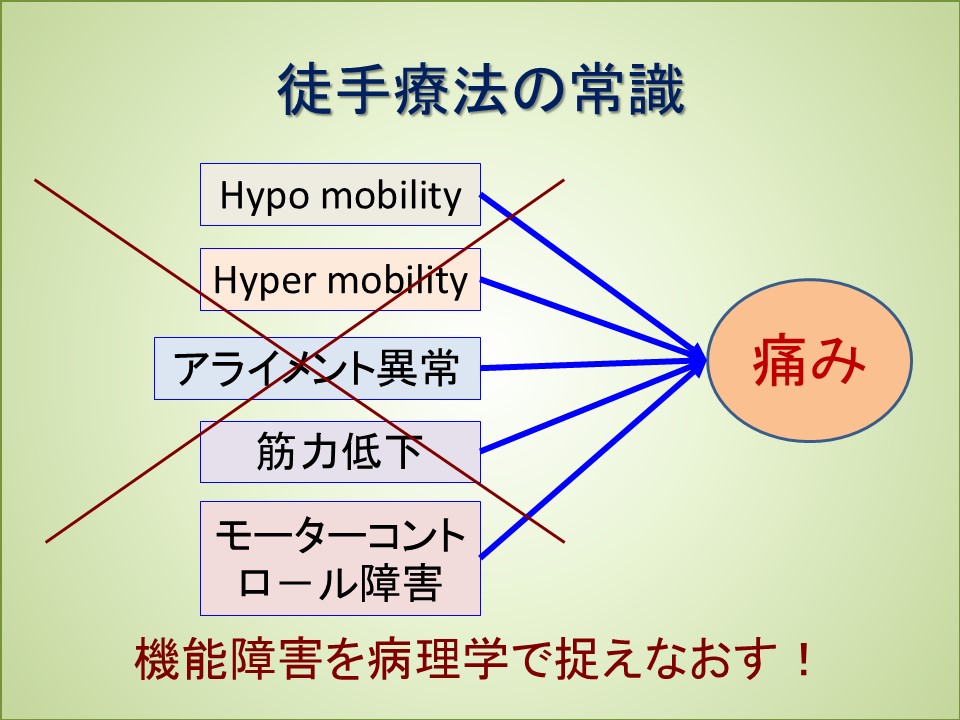
構造病理モデル(医師の診断)では腰痛に関しては、病変部位と病態が明確に出来ないという問題があった。そこで出てきたのが機能障害・症候群モデル(PTの評価)である。革新的な方法の転換と思われたが、そのサブグループ化の成果は当初思われたほどのものではなかった。何が問題かというと、治療反応主体で痛みが生じるメカニズムが不明だということである。こうすれば患者の症状が良くなるということを、機能障害や症候群というブラックボックスを説明に使い、病態を考えなくなってしまっていることである。特に機能障害が痛みを作り出すという概念は、理学療法士の間ではほぼ常識のようになってしまっているのではないでだろうか。僕自身もそう信じ込んでいた。
しかし、以前の論考で取り上げたようにhypermobilityに関連する関節の不安定性は痛みの直接の原因ではなかった。Hypomobilityの原因として考えられる拘縮や癒着も病理学的には痛みの原因としては考えられない。結局、徒手療法で重要視されてきたhypomobilityやhypermobilityは痛みとは関係なかったのである。評価しても痛みの原因として意味をなさないということである。これは紹介した腰椎のモビライゼーションで治療部位を評価して選択しても、無作為であっても治療効果に差がなかったという研究からも言えることである。病理学的に考えるとその理由も分かってきた。もし異論のある方はhypomobilityやhypermobilityがなぜ痛みを引き起こすのかを分かりやすく教えていただきたい。
またhypomobilityにはマニピュレーションやストレッチ、hypermobilityにはスタビライゼーションという図式は分かりやすく、多くの人に受け入れられてきたが、なぜhypoなのか、なぜhyperなのかを問わずに行う治療となっている。それはまるで膝が曲がらないから膝を曲げるストレッチを行うという素人的な治療と同じアプローチになっているということである。やはり病態を考えない思考パターンにはまっている。

腰痛の診断や評価への新しい提案
構造病理+筋スパズムで病態の診断や評価を行う!
今までの多くの論考と臨床経験からの提案である。
基本はまずレッドフラッグをスクリーニングし、次に構造的な異常(組織損傷)を識別する。そして有痛性疾患で最も多い原因として筋スパズムを病態に組み入れ評価するということである。僕は非特異的腰痛症の多くは筋スパズムによる筋々膜性腰痛症だと考えている。現在の整形外科診断学において筋々膜性腰痛症の診断名はあるが、それが一般的に使われている印象はない。その原因の一つは筋スパズムが客観的に検査できない点だと思う。伸張痛、短縮痛、収縮痛に加え、触診が主体になるためである。ただこれは経験を積めば誰にでもできる検査手技だと考える。
この観点で腰痛の診療を進めると治療成績はもっと上がると思っている。改めて説明するが、基本は構造的な病理と筋スパズムである。それ以外に心因性や痛覚変調性疼痛もあるが、それはごくまれなことである。痛みの原因に機能障害や症候群というブラックボックスを使うのは止めていこう。(もちろん、未解明な段階では機能障害や症候群という言葉を使わざるをえない場合もあるが。)
*注意:関節可動域制限や筋力低下という機能障害はパフォーマンス低下(活動制限)の構成要素であり、評価が不要という意味ではない。その機能障害の原因を病理学のレベルで捉えて、治療の適応を判断していく必要がある。